当院は
-
罹患数、死亡数上位の大腸がん・胃がん減少のために、内視鏡検査・治療の普及を目指します。
-
下剤室7部屋、トイレ4個、トイレ付個室1部屋
大学病院レベルの医療機器と内視鏡専門医在中
女性、男性ともに安心して大腸カメラを受けられる充実した施設になっています。



人間ドックメニュー
予防医療フルコース
胃がん・大腸がん早期発見コース
上記6種類のメニューに追加で各種オプションメニューを用意しています。
| 予防医療フルコース | ①胃がん+生活習慣病早期発見 | 29,800円(税込) |
|---|---|---|
| ②大腸がん+生活習慣病早期発見 | 34,800円(税込) | |
| ③胃がん・大腸がん生活習慣病早期 発見 |
45,000円(税込) | |
| 胃がん・大腸がん早期発見コース | ①胃カメラ | 19,800円(税込) |
| ②大腸カメラ | 27,500円(税込) | |
| ③胃カメラ+大腸カメラ | 38,000円(税込) |
院長からのメッセージ
人間ドックを受けられる方へ
はじめに
 内視鏡検査の人間ドックをご検討されている方は、今の時点で身体の不調のサインがない方、もうそろそろ「がん」になりやすい年齢になってきたから念のために調べておきたいという方、身近な友人・ご家族に勧められた方が多いと思います。
内視鏡検査の人間ドックをご検討されている方は、今の時点で身体の不調のサインがない方、もうそろそろ「がん」になりやすい年齢になってきたから念のために調べておきたいという方、身近な友人・ご家族に勧められた方が多いと思います。
その方々のなかは「内視鏡を受けたいけど、自分は保険診療では受けられないの?どこで受けたらいいの?」と悩まれる方もいらっしゃるかと思います。
以下に保険診療と自費診療の違い、内視鏡施設の選び方、当院の内視鏡で叶うこと・叶わないこと、当院が目指していることについて書きます。
保険診療と自費診療の違い
保険診療と自費診療を簡単に分けると、保険診療は症状がある方、自費診療は症状がない方となります。症状がある方はすでに「がん」を含む病気がある可能性、治療を必要とする可能性があるため保険診療での内視鏡検査となります。症状のない方の場合は、予防医療のための検査となるため自費診療となります。自治体の検診を利用した場合は、無料で胃カメラ検査、便潜血反応検査を受けることができます。便潜血反応検査で陽性だった場合は、保険診療で大腸カメラ検査を受けることができます。「人間ドックで胃カメラ・大腸カメラ検査を受けるおおよそのタイミング」については下記に書いておりますので是非ご参照ください。
内視鏡施設の選び方
「どこで内視鏡検査を受けるか?」「どうやって選べばいいか?」に関して悩まれる方は多いかと思います。内視鏡施設は大学病院の健診センター、その他の健診センター、市中病院、内視鏡クリニックなど多々あります。また、さらにそれぞれの特色があるため、その中から選ぶのは大変かと思います。そのためご自身の希望により近い内視鏡施設を選んで内視鏡を受けて頂くことになります。内視鏡のイメージが全くない方もいらっしゃるかと思いますので、以下に内視鏡検査施設を探す際の項目としてあげられるものをいくつかご紹介しますので、こちらをご参考にしてご自身の内視鏡施設選びにお役立ち頂ければと思います。
①胃カメラ(経鼻、経口、鎮静剤ありなし)、大腸カメラ(下剤を院内で飲む、下剤を自宅で飲む)、同日の胃・大腸カメラ対応など、検査日(時間帯、土日診療)含めご自身の生活スタイルに合わせた内視鏡選びが可能かどうか。予約のしやすさ。
②大腸カメラ検査は、検査前にお腹の中を空っぽにするため、下剤が入っている2Lの水を飲む必要があるため、院内で下剤を服用する施設、自宅で服用する施設があります。
院内で下剤服用を希望される際には、下剤服用室の設備が施設によって変わってきます。健診センターはホスピタリティの高さを重視されている施設もあり、完全に男女別に分けられているところもございます。自費診療の場合には費用が施設によって異なってくるため、ご注意下さい。クリニックでは広さの関係からも、大部屋(男女共用)で下剤を服用することが多かったのですが、最近では個室で飲める施設もできつつあります。特に異性の目が気になる場合には、下剤服用室が男女別になっているか、トイレは男女別か、飲みやすい環境(部屋)かなどご確認下さい。
③大腸カメラ検査で「がんの前駆病変」の大腸ポリープが見つかった時には、検査と同時に大腸ポリープ切除が可能かどうかという点も挙げられます。多くのクリニック、病院では治療も行っておりますが、健診センターでは基本的には検査のみとなっており、治療が必要な場合には後日、専門医療機関(病院)へご紹介となります。クリニックは日帰り手術がメイン、病院の場合には治療した際に入院となることが多いですが、病院でも日帰り治療を行う病院もございます。普段お忙しいため時間を確保できない方は、検査の際にポリープの治療ができる施設の方が通院の頻度を減らせる場合もあります。
④安全に配慮した内視鏡の環境が準備されているかどうか
⑤痛くない内視鏡が可能かどうか、より安全に鎮静剤を使用するための環境が準備されているかどうか
④⑤に関してはどの施設であっても、その施設に見合った安全のための環境が準備されております。最近では、検査の普及のためにも改善されつつあります。
①②③に関しては、内視鏡施設によって特色が異なってきます。
また、内視鏡は医療行為ですので、下記の「内視鏡の合併症、鎮静剤のリスク」に記しているように合併症のリスクはあります。どうしても合併症のリスクが怖い、内視鏡を受けた同じ施設で合併症の早急な対応をして欲しいなどありましたら入院施設のあるような内視鏡施設をお勧めします。
胃カメラ、大腸カメラ(院内下剤服用)、大腸カメラ(自宅下剤服用)、胃大腸カメラの同日検査、漫画お后様初めての大腸カメラのそれぞれのページに内視鏡検査の流れが書いてあります。だいたい内視鏡検査の流れはどの施設でも同じなので、ぜひご参照ください。内視鏡の流れやイメージが分かることで、よりご自身にあった内視鏡施設選びができるかと思いますのでぜひご参照ください。

当院の内視鏡にて叶うこと・叶わないこと
- 病床のないクリニックのため、入院設備の対応はありません。
- 肺ドックのための胸部CTや脳ドックのための設備はございません。消化器ドックに特化しております。採血での生活習慣病のための人間ドックにも対応しております。
- 選択できる6種類の内視鏡が可能です。
経鼻内視鏡検査、鎮静剤あり経口内視鏡検査、鎮静剤なし経口内視鏡検査、大腸カメラ(院内下剤)、大腸カメラ(自宅内服)、胃大腸カメラの同日検査 - 女性も安心して受けられる大腸カメラの環境を目指しました。下剤服用室は男女別の個室のブースになっており、下剤内服される方専用のトイレは男女別となっております。
- 内視鏡専門医在中だからこそより精度の高い早期発見が可能です。
- 内視鏡専門施設だからこそ、検査だけでなく、大腸ポリープの同日切除が可能です。
- 平日忙しい方のための土日診療対応しております。
- 早朝の内視鏡検査が可能です。
ほか詳しい特徴は、胃カメラ、大腸カメラのページをぜひご参照ください。
当院が目指していること
 当院は、大腸がん・胃がんの罹患数、死亡数を減少させるために、内視鏡の普及を目指します。そのためには、「がん」の早期発見・早期治療だけではなく、「がんの前駆病変」の早期発見・早期治療を重要視しています。大腸がん・胃がんはどちらも罹患数、死亡数が上位になっています。その理由として、大腸がん・胃がんの早期発見・早期治療だけでなく、大腸がん・胃がんの「がんの前駆病変」のための内視鏡検査・治療が十分に普及されていないためと思われます。私は大学病院、市中病院で勤務して、さまざまな患者さんと接してきました。大腸がん、胃がんが診断されて、内視鏡治療だけでなく、外科的な治療が必要となったときに、患者さんがご自身の病気と向き合うために、今までの生活リズムを変えたり、仕事の調整が必要となったり、家庭の中でのご家族からの心配など、大変さは何度も目の当たりにしてきました。さらには、治療には治療費がかかります。外科的な治療が必要になった場合は、入院費や外科治療など、保険診療の範囲で行う治療であっても、かなりの治療費が必要となります。また、保険診療の範囲内で行えない治療などの場合は自費診療となり、さらに高額な治療費が必要となります。そのようなことになる前に、やはり予防医療をもっと浸透させたいと思うことが多々ありました。
当院は、大腸がん・胃がんの罹患数、死亡数を減少させるために、内視鏡の普及を目指します。そのためには、「がん」の早期発見・早期治療だけではなく、「がんの前駆病変」の早期発見・早期治療を重要視しています。大腸がん・胃がんはどちらも罹患数、死亡数が上位になっています。その理由として、大腸がん・胃がんの早期発見・早期治療だけでなく、大腸がん・胃がんの「がんの前駆病変」のための内視鏡検査・治療が十分に普及されていないためと思われます。私は大学病院、市中病院で勤務して、さまざまな患者さんと接してきました。大腸がん、胃がんが診断されて、内視鏡治療だけでなく、外科的な治療が必要となったときに、患者さんがご自身の病気と向き合うために、今までの生活リズムを変えたり、仕事の調整が必要となったり、家庭の中でのご家族からの心配など、大変さは何度も目の当たりにしてきました。さらには、治療には治療費がかかります。外科的な治療が必要になった場合は、入院費や外科治療など、保険診療の範囲で行う治療であっても、かなりの治療費が必要となります。また、保険診療の範囲内で行えない治療などの場合は自費診療となり、さらに高額な治療費が必要となります。そのようなことになる前に、やはり予防医療をもっと浸透させたいと思うことが多々ありました。
これからは予防医療がより重要になる時代です。多くの「がん」はsilent killer (サイレントキラー)です。silent killer とは、症状や危険を自覚することができないまま、病気が進行し、症状を自覚できるようになりやっと病院を受診したときには「がん」と診断され、場合によっては命に関わる病気となることです。大腸がん、胃がんも同様です。そのため、無症状のうちから予防検査と「がんの前駆病変」の治療が推奨されます。近年、医療技術の進歩と共に死亡率も変遷しており、その過程の中で予防医療に力を入れることでより健康寿命を延ばすことができると考えています。健康寿命を延ばすためには、10年先の自分を想像して逆算して、今した方が良いことを考える必要があります。それは勉強や貯金、美容など全てに通ずることです。例えば、10年前の自分を思い返してみてください。自分自身を軸としたときの仕事内容や自分の周りにいる存在、その方たちの状況などなど全く変わらず同じということはないと思います。そう考えると10年後の自分の環境は自分が想像しえない変化があるはずです。
生活習慣に関連すると言われる糖尿病(インスリン非依存)、高血圧、大腸がん(家族性のものを除く)などは、食習慣や運動習慣の見直しであったり、早期からの治療介入で安定した状態で長期的にコントロールできるものもあります。糖尿病、高血圧、大腸がん、胃がんなど多くの病気は身体に不調があっても、家事や仕事のことで忙しくて受診できないまま放置して、症状がはっきりとある状態で受診するときには、すでに病気がかなり進行していることが多々あります。
大腸がん、胃がんの罹患数、死亡数を低下させるためには40代から大腸カメラ、胃カメラを行うことが推奨されます。
胃がんに関しては、ピロリ菌が関連していることが多いため早期の検査により、ピロリ菌を診断し、除菌することで胃がんのリスクを軽減させることが可能です。ピロリ菌は幼少期に感染し、時間経過とともに慢性胃炎→胃がんの前がん病変(胃腺腫)、胃潰瘍などを発症→胃腺腫が進行し胃がんとなることがあるため、ピロリ菌が疑われる段階では早く検査を行い、治療(除菌)が早ければ早いほど胃がんのリスクは軽減できます。
 大腸カメラ検査では、「がんの前駆病変」である大腸ポリープを取り除き、大腸がんになる可能性を低下させることができます。血便や便秘などの症状がある方ですと、すでに大腸がんを発症している可能性があり、早急な医療機関受診が必要です。大腸カメラ検査にて大腸がんの前駆病変である大腸ポリープが確認できたら、大腸がんに進行するのを予防するために、大腸ポリープの除去をする必要があります。当院では、大腸カメラによる大腸ポリープの有無の確認をする検診だけではなく、大腸ポリープ除去の治療も同時にすることが可能です。
大腸カメラ検査では、「がんの前駆病変」である大腸ポリープを取り除き、大腸がんになる可能性を低下させることができます。血便や便秘などの症状がある方ですと、すでに大腸がんを発症している可能性があり、早急な医療機関受診が必要です。大腸カメラ検査にて大腸がんの前駆病変である大腸ポリープが確認できたら、大腸がんに進行するのを予防するために、大腸ポリープの除去をする必要があります。当院では、大腸カメラによる大腸ポリープの有無の確認をする検診だけではなく、大腸ポリープ除去の治療も同時にすることが可能です。
大腸がん、胃がん予防のためには早期発見・早期治療が推奨されます。多くの「がん」はsilent killer (サイレントキラー)であるため、患者さん自身が病院を受診しよう、胃カメラ・大腸カメラを受けようという動機となる症状がないということをぜひ知っていただきたいです。血便、便秘など自分でも確認できる症状が出た時には、すでに病気は進行しており、大腸がんに罹患していることも多く、手術が必要となります。そうならないためにも、せめて区からの検診はぜひ受けて欲しいです。「がん」は特に早期発見・早期治療によってその後の人生が大きく変わります。健康寿命を延ばすためにぜひまずは10年後ご自身の健康の維持を考えるきっかけとなることを期待しています。そして、大腸がん、胃がんの罹患数、死亡数が減少することを目指します。
大腸がん、胃がんの罹患数、死亡数
下記の表のように大腸がん、胃がんの罹患数の順位は、死亡数にも直結しています。
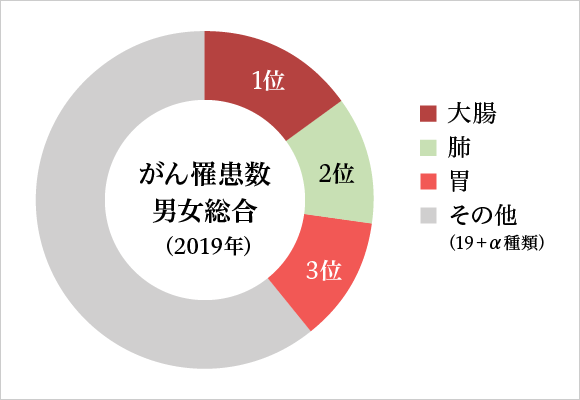
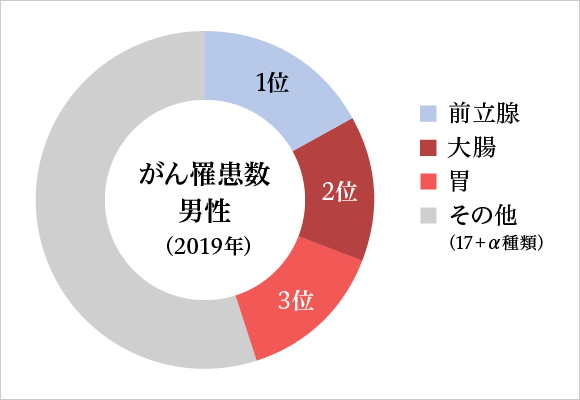
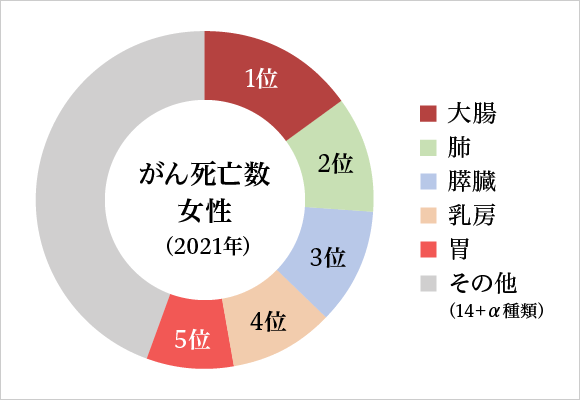
がん罹患数(2019年)
※スクロールで全体を表示します
| 1位 大腸 | 2位 肺 | 3位 胃 | 全体 | |
| 男女総数(人) | 155,625 | 126,548 | 124,319 | 999,075 |
| 1位 前立腺 | 2位 大腸 | 3位 胃 | 全体 | |
| 男性(人) | 94,748 | 87,872 | 85,325 | 566,460 |
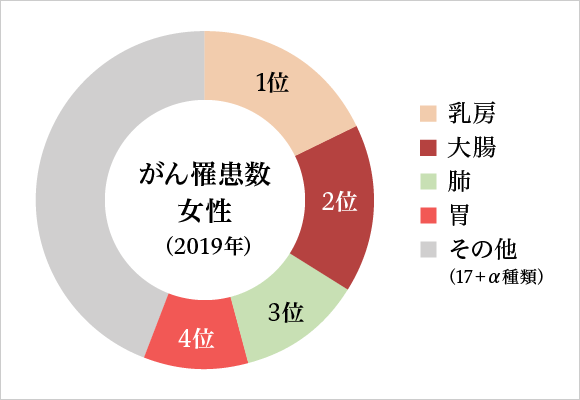
| 1位 乳房 | 2位 大腸 | 3位 肺 | 4位 胃 | 全体 | |
| 女性(人) | 97,142 | 67,753 | 42,221 | 38,994 | 432,607 |
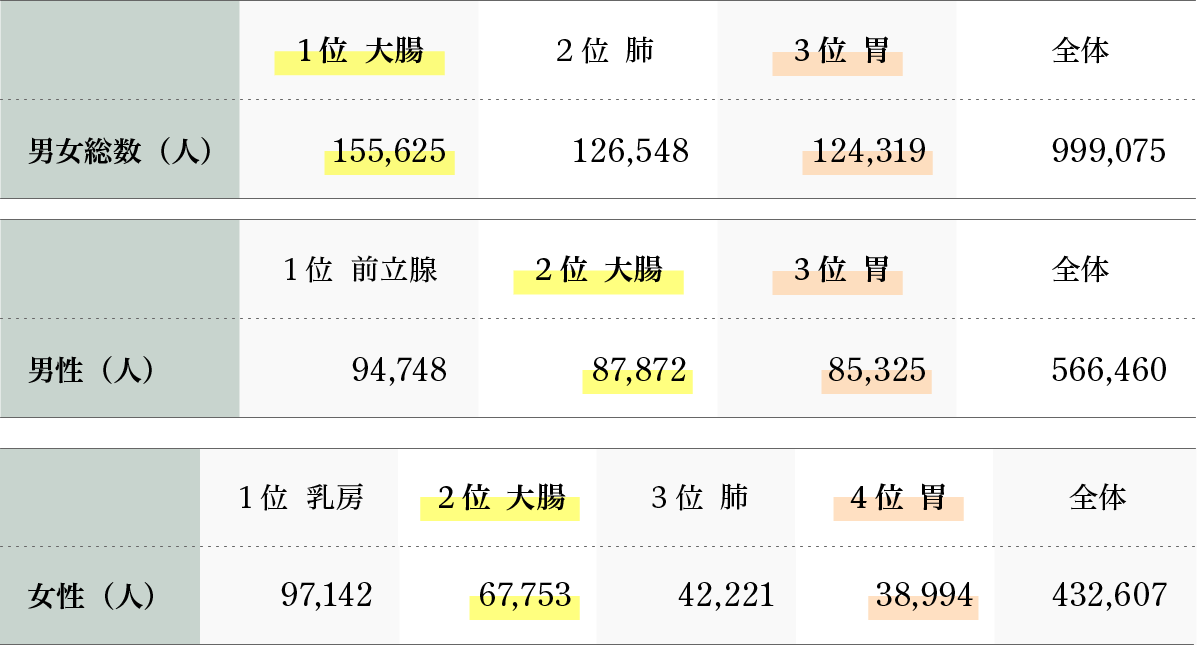
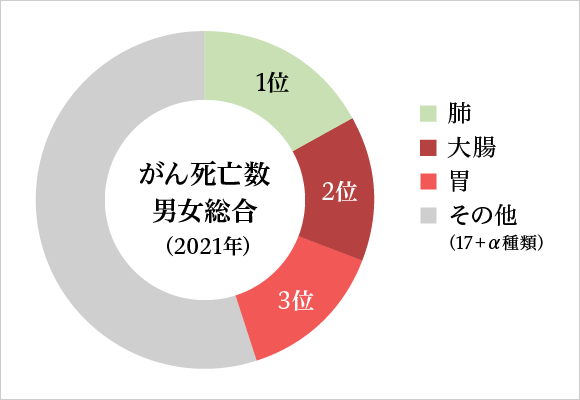
がん死亡数(2021年)
※スクロールで全体を表示します
| 1位 肺 | 2位 大腸 | 3位 胃 | 全体 | |
| 男女総合(人) | 76,212 | 52,418 | 41,624 | 381,505 |
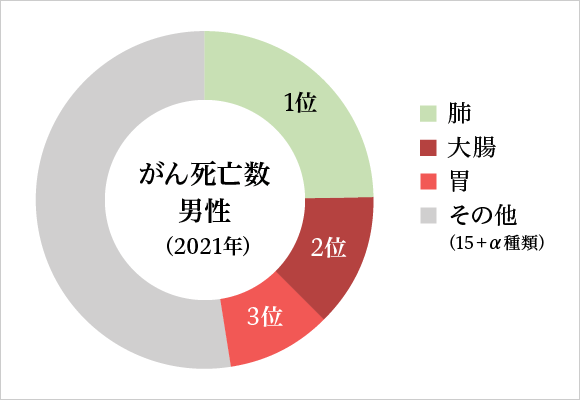
| 1位 肺 | 2位 大腸 | 3位 胃 | 全体 | |
| 男性(人) | 53,278 | 28,080 | 27,196 | 222,467 |
| 1位 大腸 | 2位 肺 | 3位 膵臓 | 4位 乳房 | 5位 胃 | 全体 | |
| 女性(人) | 24,338 | 22,934 | 19,245 | 14,803 | 14,428 | 159,038 |
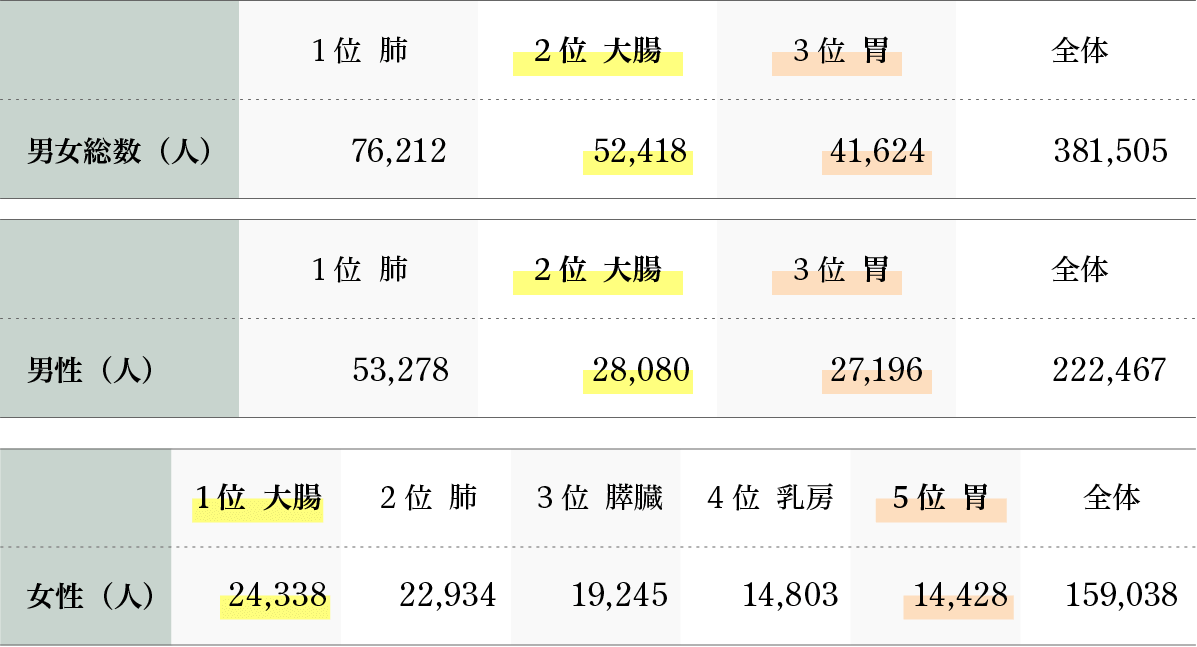
がん罹患数(2019年)
※スクロールで全体を表示します
端末によってはスクロール不要です
| 1位 | 2位 | 3位 | 4位 | |
| 男性 | 前立腺 | 大腸 | 胃 | 肺 |
| 女性 | 乳房 | 大腸 | 肺 | 胃 |
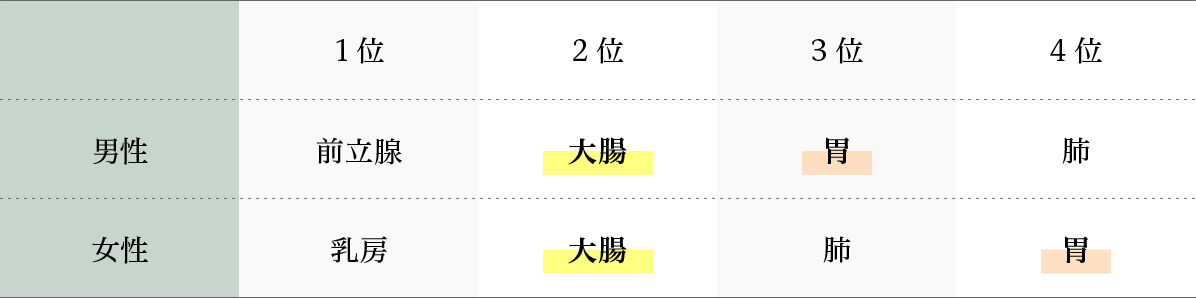
がん死亡数(2021年)
※スクロールで全体を表示します
| 1位 | 2位 | 3位 | 4位 | 5位 | |
| 男性 | 肺 | 大腸 | 胃 | ||
| 女性 | 大腸 | 肺 | 膵臓 | 乳房 | 胃 |
<参考文献>
1) 厚生労働省健康局がん・疾病対策課 平 成 31 年(令 和 元 年)全国がん登録 罹患数・率 報告 000942181.pdf (mhlw.go.jp)
2) 令和3年(2021)人口動態統計(確定数)の概況|厚生労働省 (mhlw.go.jp)
上記の表からも分かるように、大腸がん・胃がんのどちらも罹患数、死亡数が上位になっています。胃がんに関しては、胃がん予防のためのピロリ菌除去の重要性が周知されるようなったことや、ピロリ菌感染胃炎の除菌が保険適用になった経緯もあって、死亡数が大腸がんより下回るほど死亡数が減少しました。さらに各自治体によっては、40歳からのバリウム検査や50歳からの胃カメラ検査が受けられるので、今後さらに罹患数、死亡数が減少していく傾向にあると思います。
大腸がんに関しては、自治体で、便潜血反応検査を受けることができ、陽性の方のみ保険診療で大腸カメラ検査を受けることができますが、その方たち以外は自費診療での検査となってしまいます。そのため、なかなか大腸カメラの普及、大腸がんになる前の「がんの前駆病変」の早期発見・早期治療が充分に普及されていない状況となっており、しばらくは大腸がんの罹患数、死亡数は減少することはないと思われます。
大腸がん・胃がんの罹患数、つまり胃痛や下痢、血便などの症状が出て、大腸がん・胃がんの診断に至る数は、50歳以降から上昇します。そのため、50歳になる10年前の40歳からの大腸カメラ・胃カメラによる「がんの前駆病変」の早期発見・早期治療が推奨されます。40歳代は、仕事により邁進していく年代であったり、子育てや子供を通しての周りの環境の変化など、自分自身の健康に目を向ける間もなくあっという間に過ぎていく年代かもしれません。
しかし、多くの「がん」はsilent killer (サイレントキラー)であり、症状や危険を自覚することなく「がん」の病変のみが進行して、ある日急に症状が出るようになって、ついに大腸がん・胃がんと診断されます。そうならないためにも、無症状のうちから予防検査と「がんの前駆病変」の治療が推奨されます。
人間ドックで胃カメラ・大腸カメラ検査
を受けるおおよそのタイミング
※人間ドックは自費診療となります。
●胃カメラ検査:症状のない方で40歳以上の方●大腸カメラ検査:症状のない方で40歳以上の方
「胃がん・大腸がん」の罹患数は50歳前後から上昇すると言われていますが、若い方で「がん」を診断されるケースが少なからずあります。当院は「がんの前駆病変」の早期発見・早期治療のために40歳からの内視鏡検査を推奨しています。ピロリ菌の心配のある方や、周りの方から内視鏡検査を勧められた方など、40歳未満の方でも内視鏡検査を受けられますのでご安心ください。また、豊島区の方は胃がんリスク評価にて、血液検査でピロリ菌検査を受けることもできますので、ぜひそちらもご利用ください。
各自治体によって自治体のがん検診のための胃カメラ検査、便潜血反応検査を無料で受けられますので、ぜひご自身の自治体の検診についてもお調べ下さい。各自治体のがん検診の内容が異なる可能性もあります。当院は豊島区にありますので、豊島区のがん検診を元に、以下に自費診療の対象となる方について詳しく説明させて頂きます。
胃カメラ検査 症状のない方 40歳以上
※50歳以上の方は、豊島区のがん検診にて胃カメラの検診を受けることができます。 ※当院は2024年を目途に区の検診の受け入れも開始予定です。
大腸カメラ 症状のない方 40歳以上
※豊島区のがん検診にて30歳以上の方は便潜血反応検査の検診を受けることができ、陽性だった方は保険診療での大腸カメラ検査を受けられます 豊島区では、6つのがん検診と胃がんリスク検診があります。 がん検診は、胃がん検診、大腸がん検診、肺がん検診、子宮頸がん検診、乳がん検診、前立腺がん検診があります。 胃がん検診、大腸がん検診のそれぞれの対象者、内容は以下の表のようになります。ぜひご参照して頂き、年齢が当てはまる方はぜひ区の検診をご検討ください。
| 対象者 | 内容 | |
|---|---|---|
| 胃がん検診 | 40歳以上 | バリウム検査 |
| 50歳以上 | 胃カメラ | |
| 大腸がん検診 | 30歳以上 | 便潜血反応検査 |
| 胃がんリスク評価 | 20~39歳 | ピロリ菌検査(血液検査) |
| 胃がんリスク評価 | 40歳、50歳 | ABC検査(血液検査) |
胃がん・大腸がんは、50歳から胃痛、下痢、血便などの症状から胃がん、大腸がんと診断され、罹患数が上昇します。そのため、症状が出現する前である10年前の40歳から「がんの前駆病変」の早期発見・早期治療のための胃カメラ、大腸カメラ検査が推奨されます。豊島区では40歳以上からバリウム検査を受けることができ、バリウム検査で異常を認めた場合には精密検査として胃カメラ検査を勧められます。
直接、胃カメラで管の中を見ることで、小さな病変や平坦な病変など、バリウム検査では診断しづらい「がんの前駆病変」を発見することもありますし、生検を行い確定診断が可能になります。大腸がんも同様で、腸管内で出血をきたす病気や異常があると、大腸がん検診では便潜血検査陽性の結果が出ます。
しかし、スクリーニングとして使用される検査であるため、検査陽性であっても異常がないこともあれば、陰性であってもポリープや大腸がんが見つかるケースもございます。大腸がんの早期発見・早期治療は、「がんの前駆病変」早期発見・早期治療が重要ですので、大腸においても実際に管の中をみることで、「がんの前駆病変」の評価を行う必要があります。
そのため胃痛、下痢、血便などの症状が出現し、大腸がん・胃がんと診断される罹患数が増える10年前の40歳からの内視鏡検査を推奨いたします。しかし、区からの助成で胃カメラ検査は50歳以上となっており、大腸カメラは便潜血陽性の場合において保険診療で受けることができますが、その方たち以外は保険診療ではなく、自費診療となります。
そのため、本当に内視鏡検査を受けることが、10年後の自分のためになるかどうかということと、また内視鏡検査を受けるとしてもその施設が安全に内視鏡を受けることができる施設なのかどうかなども併せて検討して頂きたいです。人生は人それぞれなので、10年後を見越してライフスタイルを考える方や、その時その時のご自身と向き合われる方もいらっしゃいます。ご自身のライフスタイルと合わせてぜひご検討してください。
下記に当てはまる方は保険診療となります。
基本的には医師により、内視鏡検査が必要と判断した場合となります。
- 胃痛、便秘、下痢、血便、体重減少、食欲低下などの症状がある方
- 検診で便潜血反応陽性を認めた方
- 過去に上部消化管(食道、胃、十二指腸)、大腸の治療歴がある方
- 胃潰瘍や胃炎などの上部消化管の病気の指摘、大腸ポリープや潰瘍性大腸炎などの大腸の病気の指摘があり、定期検査・精密検査・治療を勧められている方
- 血液検査結果で異常(貧血、腫瘍マーカー高値など)を認め、精密検査を勧められた方
- PET-CT検査、超音波検査などの他の画像検査で消化管に病気が疑われた方
などが対象となります。
内視鏡の合併症、鎮静剤のリスク
胃カメラ検査・大腸カメラ
検査の合併症発生率
検査に伴う合併症:胃カメラ 0.025%、大腸カメラ 0.078%
治療に伴う合併症(粘膜下層剥離術を除く): 胃カメラ 0.111~0.821%、大腸カメラ 0.274~0.512%
参考文献)2003~2007年 日本消化器内視鏡学会「偶発症に関する全国アンケート調査」
合併症の内容:検査、治療などの手技に伴うもの(出血、穿孔、誤嚥など) 鎮静剤や鎮痛剤といった薬剤によるもの(呼吸抑制、血圧低下など)
穿孔
穿孔とは、胃や大腸に穴が空くことです。頻度としては高くないものの、重篤な合併症であることから、緊急の手術や入院が必要となります。そのため、我々内視鏡医は細心の注意を払わなければなりません。
内視鏡手技・技術力において、胃カメラは内視鏡医であればそれほど操作性の難しさなどの技術力は求められませんが、大腸は粘膜が薄い臓器であり、直線ではなく屈曲しているので、内視鏡の難易度が格段にあがるため、技術力が問われる手技となります。
出血
出血とは、胃や大腸の粘膜の傷から血がでることです。特に生検や治療を行った際に処置部位より出血することが割合としては高くなるため、処置を行った際には検査後の生活の注意点(飲酒を控えるなど)をご説明しております。
検査の内容と基礎疾患の状態に応じて、抗血小板薬や抗凝固薬などの血液をサラサラにするといわれている薬剤を事前にお休み頂く場合もございます。また出血のリスクが高いと判断した場合には上記の説明に加え、内視鏡の際にあらかじめ予防止血術(クリップ、焼灼)を行う場合もございます。上記の通り、合併症予防に努めますが、どうしても防げないこともございます。その場合には緊急での止血や入院が必要となる場合もございます。
鎮静剤(麻酔薬)のリスク:
呼吸抑制
鎮静剤の使用によって、血中の酸素が薄くなり、早急に酸素投与が必要になる状態です。 ひと昔と違って、鎮静剤を使用した内視鏡施設が増えたため、痛くない内視鏡を受けられる施設がかなり増えてきました。
痛くない内視鏡は、患者さんが安心して受けられる、医師も内視鏡手技に集中できるなどのメリットがあります。しかし、鎮静剤には呼吸抑制などの合併症があります。そのため、より安全に鎮静剤を使用するための鎮静剤の使用方法、管理体制が必要になります。
より安全に内視鏡を行うための、
当院の設備環境、内視鏡技術について
患者さんが、胃カメラ・大腸カメラを受けるにあたって、穿孔などの合併症が起こらないようにより安全な内視鏡の環境を整える必要があります。
●当院の医師は内視鏡専門医の資格を持っています。もちろん内視鏡専門医の資格を有していなくても内視鏡技術がある内視鏡医はいます。しかし、内視鏡専門医とは、内視鏡指導施設に一定期間在籍、症例数など一定の基準をクリアした者のみの資格となります。
内視鏡指導施設に所属していたということは、内視鏡症例や数多くの処置を経験していることになり、一般の検診で必要なスキルはあるという裏付けとなります。

●当院では、内視鏡機器を大学病院でも使われている画像解析度がより高い最先端の機器を使用しています。
●大腸カメラ検査前日は夜21時までに夕食を食べて頂き、夜21時以降からは絶食となります。
その夕食の際は、当院でお渡しする検査食を食べて頂きます。実は、胃カメラ検査よりも大腸カメラ検査の方が医師に求められる内視鏡技術のレベルは各段と上がります。大腸は粘膜が薄い臓器であり、穿孔などの合併症を引き起こさないように、より高度な内視鏡技術が求められます。そのためには、患者さんの大腸の管の中の便がきれいに排出されている状態がとても重要になります。
腸管内がきれいだと視認性が良好に保たれ、よりスムーズな内視鏡操作が可能になります。また、病変の診断力も同時に上がります。
合併症が起こる可能性がある内視鏡をより安全に行うには、医師の内視鏡技術、内視鏡機器、患者さんの検査前の胃・腸管内の準備など、条件が揃うことで、より合併症が起こる確率を下げられます。
痛くない内視鏡実現のために、
より安全な鎮静剤(麻酔薬)の使用が不可欠な理由
当院では、痛みのない内視鏡のために鎮静剤を使用しています。前述にて内視鏡検査での合併症のお話をさせて頂きましたが、鎮静剤で使用する麻酔にも合併症があります。「より安全に内視鏡検査をするにはどうしたらいいか」と同様に「より安全に鎮静剤を使用するにはどうしたらいいか」が、とても重要になります。当院ではより安全な鎮静剤使用のために、麻酔科指導医による指導を受けております。
麻酔科指導医 柏木 邦友
鎮静剤を安全に使用するために
当院は、鎮静薬による痛みのない内視鏡検査を行っています。「痛みのない」を実現するためには、「鎮静薬を安全に使用する」ということが大前提となります。 安全性を確保するにはいくつか必要な条件があります。麻酔科医としては安全性に関する全てのことをお話ししたいのですが、最低限の4つをお話しさせて頂きます。
「患者さんに大きなリスクがないか」
肥満が極度にある場合や気道確保が困難な場合、鎮静すると通常より呼吸抑制が強く出る場合や、呼吸抑制時の対応が困難になるため、専門性のある施設での鎮静を勧めさせていただくことがあります。
「安全な麻酔方法とマニュアルの作成」
同じ施設でも『A先生の時は安全だけど、B先生のときは危ないときがある』ということがあってはいけません。どの医師が行っても、どの看護師が補助についても同じように安全な鎮静を行うことができて、安全と言えます。そのために、麻酔薬は患者さんごとに適宜変えることはありますが、根本的な方法や、安全確認は統一します。安全性の基準はより厳しい全身麻酔の安全性に準じ、マニュアルを作成することで質を確保します。
「安全な麻酔薬の選択」
多くの鎮静薬・鎮痛薬の副作用には血圧低下や呼吸抑制があります。鎮静剤を使用する時は、副作用が少ない薬剤を必要最小限だけ使用します。それでも予期しない副作用が起こった場合は、麻酔薬の作用を打ち消すことができる拮抗薬を投与します。拮抗薬が存在する麻酔薬は多くはありませんが、当院では、拮抗薬のある麻酔薬のみを厳選しております。
「充実した医療機器(デバイスやモニター)の完備」
予期しない合併症が起こった場合、最新のデバイスを用いて、短時間で確実な対応を行います。例えば、予期しない呼吸抑制により、気管挿管(気管にチューブを入れる)が必要になったが、挿管できない場合、声門上器具(気管挿管よりも簡便で盲目的挿入が可能)を挿入し、呼吸ができるようにします。モニターについては、予期しない合併症が起こった場合も早期発見することで、重篤化を防ぐことができます。例えば、コロナによって皆さんも知ることになりましたが、パルスオキシメータという指にクリップを挟み、血中の酸素飽和度を測定する器械があります。
安価で簡便で非侵襲的(痛みがない)で連続的でリアルタイムの測定が可能なため、ほとんどの鎮静を行う施設で使用されますが、弱点があります。それは、パルスオキシメータでアラームが鳴ったときにはすでに低酸素血症になっているということです。本当に安全な方法とは低酸素血症になる前に気づくことです。数分呼吸が止まった状態が続いてパルスオキシメータが低下してからアラームで気づくのではなく、当院では呼吸監視モニターを装着し、呼吸が止まったあるいは、呼吸が少なくなった時点で(低酸素血症になる前に)対応し、低酸素血症を防ぎます。
全身麻酔では当たりまえに行われているのですが、鎮静ではほとんど行われておりません。当院では、鎮静による気道合併症に対して、早期発見・早期対応するために呼吸監視モニターを使用しています。 前述したように安全な鎮静を行うためには複数の要素が必要となります。交通事故で例えてみると、交通事故は毎年のように起きますが、車そのものがこの世からなくなることはありません。
それは車の恩恵がとても大きいためです。そこでいかに事故を予防し、もし事故が起きても大きなけがにならない運転が求められます。前者は交通ルールを守ることやシートベルト着用で達成され、後者は速度制限や安全な車の開発で達成されます。鎮静も事故の予防(ハイリスクを見分ける、マニュアル、異常の早期発見)と適切な対応(拮抗薬、最新のデバイス、医療従事者の対応)がとても重要です。
下剤を飲む前処置が大変という声が
多い大腸カメラを受ける方への環境づくり
大腸カメラはお腹の中の便を空っぽにするために、1時間~2時間かけてゆっくり下剤を飲み、4回~5回ほどトイレに行って、便が薄い黄色から透明な水様便にする必要があります。 当院の大腸カメラ検査は、院内で下剤をのむ大腸カメラ検査と自宅で下剤を飲む大腸カメラ検査をあります。
特に院内で下剤を飲む大腸カメラの場合は、施設によって環境が様々で、特に女性の方からの不安や心配が多いため、当院はそのような不安をできるだけ払拭し、女性も男性も大腸カメラを受けやすい環境作りに配慮しました。


大腸カメラでよく聞かれる不安、感想
- 前処置の時に男女同じ部屋で下剤を飲むのがちょっと、、、
- お手洗いが男女共有だったのがちょっと、、、
- お手洗いの時に順番待ちをするのがちょっと、、、
- リカバリー室から女性更衣室に戻る時に検査着で歩くのがちょっと、、、
- パウダールームがないのがちょっと、、、
- 男性医師だと恥ずかしくてちょっと、、、
一般社会においても女性が我慢して過ごしている「ちょっと、、、」の気持ちを少しでも払拭して、できるだけ快適に大腸カメラ検査を受けられるようなクリニック作りを目指しました。
当院では
- 男女が完全に仕切れる空間でさらにそれぞれのプライベート空間が保たれるよう個別の仕切りがついた下剤服用室(下剤室)で下剤の内服が可能になっております。

- お手洗いは男女別々です。

- お手洗いは、アナログな方法ではありますが、空室状況が下剤室から少し顔を出せば確認できるようになっており、お手洗いの前で待つ必要がなく、空室状況を確認したうえで下剤室から出ることが可能です。


- 女性更衣室はリカバリールームから直結しており、検査着を着ている状態で男性とのすれ違いをできるだけ最小限にしております。
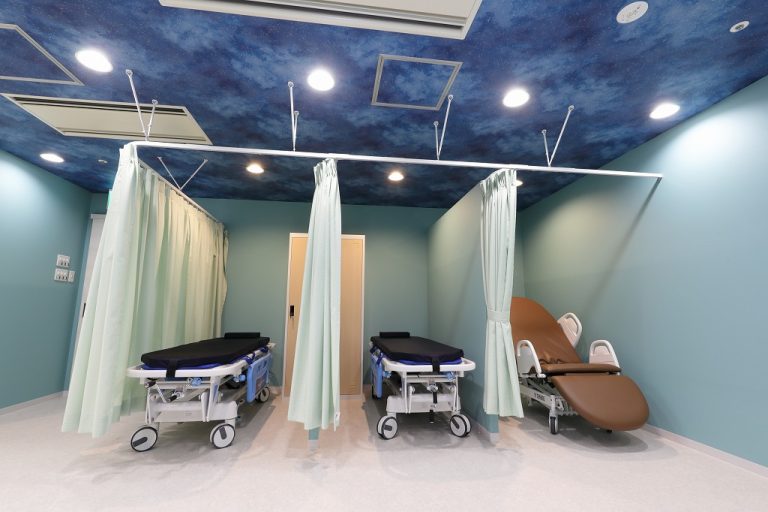
- パウダールームは、女性更衣室と外来エリアに完備しております。

- 大腸カメラの際に女性が、産婦人科の診察の時のようなおしりが露出した状態で検査をすることをイメージして心配されるのですが、大腸カメラを受けるときは検査着の下に、膝丈の短パンのような紙パンツを履きます。検査開始時は、後ろのスリットの入ったところから直腸診といって、手袋をした状態で、肛門の中に触れてわかる直腸癌がないか確認して、安全に大腸カメラが行えることを確認したうえで、大腸カメラを始めます。
私も含めて、内視鏡医は男性医師の方が多いため、当院を選んでくださった女性の患者さんが、どうすれば少しでも不安がなく安心して大腸カメラを受けられるかを考え、せめて女性が仕方なく我慢しているであろう環境の部分だけでも整えたいという気持ちで当クリニックを開業しました。実際に大腸カメラを受けるときは検査着の下に、膝丈の短パンのような紙パンツを履き、検査中は露出がない状態で検査(大腸カメラ)をしますのでご安心ください。

大腸がん、胃がんの罹患数、死亡数を減少させるために、できるだけ多くの方の大腸がん、胃がんの早期発見・早期治療に努めて内視鏡の普及を目指します。













